Одна из разновидностей заболеваний артерий позвоночного столба – шейная мигрень, проявляется в виде мигренеподобной, нестерпимой боли. Причиной недуга является нарушение кровоснабжения левого и правого сосуда. Это заболевание еще носит название – патология «Барре-Льеу».

Содержание
Механизм развития воспалительного процесса
Спазмы, появляющиеся при наклонах головы, движениях, смене положения человеческого тела могут носить периодический или систематический характер. Патологическое состояние сопровождается недостаточным кровоснабжением, нарушением работоспособности головного мозга. В результате у пациента наблюдаются приступы мигрени.
Синдром протекает в несколько стадий:
- Первичный или обратимый этап сопровождается кратковременными сужениями артерий на фоне головной боли и других характерных симптомов.
- На вторичной стадии сужение артерий необратимо, проявление заболевания постепенно нарастает, признаки утяжеляются.
Систематическая работа за компьютером, недостаток физической активности увеличивают нагрузки на верхний отдел позвоночника. Шейная затяжная мигрень симптомы и лечение, которой тесно взаимосвязаны, диагностируется практически у каждого 3-го пациента среднего и молодого возраста.
Основной причиной синдрома «Барре-Льеу» чаще всего выступает остеохондроз. Его профилактика с дальнейшей терапией будет оказывать положительное влияние на интенсивность приступов мигрени.
Причины патологического состояния
Факторы, оказывающие влияние на развитие мигрени шейного отдела, классифицируют на несколько групп: вертеброгенные (касающиеся заболеваний позвоночника) и невертеброгенные (не взаимосвязанные с патологиями позвоночного столба).
Среди вертеброгенных причин развития недуга выделяют:
- остеохондроз или дегенеративно-дистрофические нарушения,
- остеопороз, травмы шейного отдела,
- сколиоз, спондилез,
- развитие остеофитов,
- артрозы или артриты межпозвоночных хрящевых тканей,
- нарушения развития позвонков шеи,
- травмы, полученные при родах, генетические отклонения в строении.
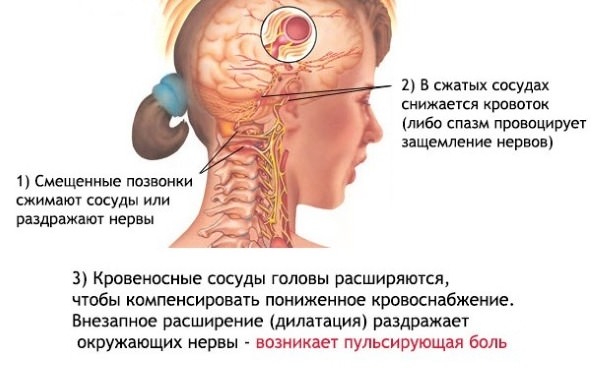
Мигрень шейного отдела развивается в результате травмы 1, 2 и 3-х позвонков, при которой защемляются спинномозговые нервные корешки, оплетающие главную артерию. Также сдавливается и сам сосуд. В итоге кровоток ухудшается, возникает венозный застой крови, отек нервных окончаний.

Невертеброгенные факторы развития синдрома:
- Тромбофлебит.
- Атеросклероз сосудистой сетки.
- Венозный стеноз.
- Отклонения развития артерий позвоночного столба.
- Новообразования в мягких тканях.
Шейная запущенная мигрень лечение, которой проводится под наблюдением врача, требует особого внимания. Если не приступить к своевременной терапии состояние пациента может ухудшиться.
Симптоматика и признаки патологического состояния
Шейная мигрень, прежде всего, проявляется сильными головными болями. При этом спазмы могут быть:
- приступообразными или постоянными,
- нестерпимая, пульсирующая, жгучая боль в области затылка,
- во время приступа спазмы могут перейти на переносицу, глазницы, лоб, уши и темечко,
- боли носят односторонний характер, усиливаются при движениях шеей,
- спазмы нарастают при прикосновении или расчесывании головы,
- наклоны шеи сопровождаются жжением, мучительным зудом,
- может наблюдаться рвота, тошнота, головокружение,
- посторонний пульсирующий звон в ушах,
- нарушения слуха, зрительных функций белые пятна перед глазами, раздвоение предметов,
- чувство комка в горле или проблемы с глотательным рефлексом,
- ощущение озноба, жара,
- иногда при резких наклонах головы больной может потерять сознание.
Особый симптом, сопровождающий патологическое состояние – при сдавливании остистых окончаний или затылка резко повышается чувствительность эпидермиса в области шеи.
Методы диагностики патологического состояния
Кроме составления анамнеза, жалоб пациента, свидетельствующих о наличии разных недугов, заболеваний шейного отдела позвоночного столба, обследования с нажатием на дополнительную вену, применяются и другие способы тестирования.
Среди аппаратных методик диагностики выделяют:
- МРТ или КТ. С помощью магнитно-резонансной томографии можно послойно исследовать структуры каждого канала, позвонка, диска, по которым проходит поврежденный сосуд.
- Реоэнцефалография (РЭГ) – единственная методика, которая позволит получить представление о кровообращении в «сером веществе». Но проходимость конкретного сосуда определить нельзя.
- Рентген шейного отдела позвоночного столба – способ не настолько результативный, как МРТ, но дает возможность подтвердить наличие значительных нарушений в структуре костной, хрящевой ткани, выявить возможные причины патологических изменений.
- Допплерография посредством ультразвука – определяет качество кровоснабжения.
Шейная мигрень – серьезное заболевание, которое в запущенном состоянии может привести к смерти. Необходимо со всей серьезностью подойти к выбору терапевтической методики при первых признаках синдрома «Барре-Льеу».

Правильное лечение патологического состояния
Основная цель комплексной терапии – восстановить полноценный кровоток в артерии позвоночного столба, устранить причины, спровоцировавшие спазм гладких мышц артерий, уменьшение их просвета. В процессе лечения применяется сосудотерапия, рефлексотерапия, магнитотерапия, ЛФК и фармакопунктура. При необходимости по медицинским показаниям могут быть назначены НПС и антидепрессанты.
Широкий выбор применяемых способов воздействия объясняется огромным разнообразием проявлений патологического состояния. Адекватное лечение шейной мигрени включается несколько методик с учетом стадии и причины синдрома.
Для устранения признаков заболевания могут использоваться следующие способы терапии:
- Противоотечное, противовоспалительное лечение. Патологическое состояние развивается в результате отека из-за компрессии позвоночных артерий. Сдавливание каналов сосудов аналогично артериальному давлению – появляющиеся нарушения работоспособности вен приводят к развитию вторичного застоя.
Терапию недуга лучше начинать с борьбы с патологическими проявлениями. Применяются лекарства, оказывающие влияние на венозную и артериальную дисгемию: «Гинкго-Билоба», «Диосмин», средство «Троксерутин» и препараты группы ПНС.
- Устранение гемодинамических нарушений. Признаки присутствуют у 100% больных, охватывается вертебробазилярный и каротидный кровеносные ложи. Комплексная терапия подбирается для каждого пациента отдельно. Лечение направлено на восстановление цереброваскулярных функций. Применяется «Ницерголин», средство «Инстенон», «Винкамин», препарат «Винпоцетин», «Пентоксифиллин».
- Нейропротективноелечение. Восполнение энергетического недостатка нейронов, защита от травмирующих факторов осуществляется за счет применения нейропротекторов. Чаще всего положительная динамика наблюдается у больных с органическими проявлениями заболевания.
С помощью медикаментов удается остановить деформацию. В этих целях применяется «Актовегин», «Цитиколин», средство «Глиатилин». На запущенных стадиях назначаются лекарства широкого спектра действия: «Мексидол», таблетки «Пирацетама», «Церебролизин».
- Симптоматическое лечение. Нейтрализует внезапные обострения симптоматики мигрени шейного отдела, устраняет болевой синдром. Применяются «Суматриптан», лекарство «Дротаверин», средство «Бетагистин», «Толперизон».
- Воздействие на факторы, провоцирующие механическую деформацию артерий. В самых тяжелых ситуациях может потребоваться удаление унковертебральных образований, остеофитов оперативным путем. Особую роль здесь играет мануальная методика, ЛФК и массаж. Схема занятий разрабатывается специалистом в данной области медицины.
- Реабилитация. Включает иглорефлексотерапию, физиотерапию. Реальные результаты отмечаются после лечения в санатории и выполнения упражнений ЛФК.
Результат комплексной терапии завис от своевременности и правильности диагностики, настойчивости и желания пациента, а также квалификации доктора.
Шейная мигрень доставляет множество неудобств – постоянные головные боли, головокружения, дискомфорт в области затылка, потемнение в глазах, усталость. При полноценной комплексной терапии прогноз на восстановление структуры хрящевой ткани вполне благоприятен. Симптоматику патологического синдрома можно значительно облегчить, купировать на ранних стадиях развития заболевания.
В запущенном состоянии бороться с органическими нарушениями очень тяжело, можно только снизить интенсивность приступов. При первых симптомах синдрома лучше обратиться к врачу, пройти полноценное обследование, по результатам которого будет назначено соответствующее лечение.