Аллергическим насморком называется заболевание слизистой носа, развивающееся в результате воспаления на фоне действия аллергенов. Основными проявлениями болезни являются кашель, заложенность носа, зуд и чихание. У ребенка развитие аллергического насморка обычно происходит в возрасте от 4–5 лет и старше. С возрастом частота возникновения случаев заболевания возрастает. 
Проявления аллергического насморка у ребенка могут иметь сезонный или круглогодичный характер. Правильно распознать симптомы заболевания у ребенка (включая кашель, зуд, чихание) сможет только квалифицированный специалист послепроведении целого спектра диагностических мероприятий. Отсутствие же лечения может спровоцировать развитие такого серьезного заболевания, как бронхиальная астма.
Содержание
Причины
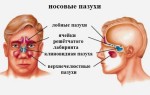
Развитие заболевания у ребенка происходит вследствие попадания аллергенов на слизистую носа, проникновения их в эпителий. Они способствуют образование иммуноглобулина Е (IgE), который является причиной высвобождения медиаторов, стимулирующих эозинофилы, нейтрофилы, лимфоциты и базофилы. Именно данные реакции при аллергическом насморке у ребенка вызывают симптомы вазодилатации, развитие отека, воспаления слизистой и зуда.
На возникновение у ребенка аллергического насморка и кашля могут оказывать влияние и косвенные факторы:
- наличие нарушений обмен веществ (при рахите),
- не полностью сформированные эндокринная и нервная системы,
- болезни печени и ЖКТ (желудка, кишечника и других органов),
- некоторые аномалии в развитии или деформации полости носа(полипы, искривление перегородки, хроническая раздраженность слизистой),
- высокая свертываемость крови,
- низкое артериальное давление,
- эозинофилия,
- лейкопения,
- генетическая наследственность у ребенка от родителей.
Аллергический насморк и кашель у ребенка могут вызывать:
- различные виды пыли (домашняя, книжная и др.),
- растительная пыльца,
- пылевые клещи,
- некоторые насекомые или их части (чешуйки, лапки, крылышки),
- ряд продуктов питания (включая фрукты, сладости, морепродукты),
- плесневые грибки или дрожжи,
- компоненты лекарств (наиболее часто из групп антибиотиков или некоторых витаминов).
Возникновение аллергического насморка может зависеть от временигода:
- сезонные проявления наблюдаются в период цветения растений (весной или летом),
- круглогодичные, проявляющие в результате поездок на природу, сразу после контактов с животными, проведения уборки помещений.
Нередко на наличие определенной реакции может указать и сам пациент, если речь не идет о развитии аллергического насморка у ребенка 1–2 лет.
Признаки
Симптомы аллергического насморка у ребенка 1–2 лет возникают редко, чаще они наблюдаются уже в более старшем возрасте: от 4–5 лет и в юношестве.

Родители в домашних условиях по некоторым признакам могут самостоятельно выявить у ребенка аллергический насморк:
- кашель и чиханье, которое может быть приступообразным,
- водянистые, прозрачные выделения,
- зуд в носовой полости,
- заложенность носа, часто возникающая во время сна,
- реже затруднение дыхания.
Выделяют и некоторые дополнительные симптомы аллергического насморка у ребенка, свидетельствующие о необходимости лечения:
- ухудшение состояния слизистой оболочки носа,
- отечность лица,
- дыхание преимущественно ртом,
- слезоточивость,
- сильное покраснение глаз,
- возникновение кругов под глазами,
Симптомы заболевания могут различаться и в зависимости от степени выраженности заболевания:
- при легкой форме не наблюдается нарушений сна и снижения уровня работоспособности,
- при средней — выявляют быструю утомляемость и проблемы со сном,
- при тяжелой — признаки болезни выражены очень ярко.
Стоит помнить, определить есть ли аллергический насморк у ребенка, сможет только врач.
Диагностика
Родители часто недоумевают, как можно распознать аллергический насморк у малыша и отличить его симптомы от других заболеваний.

Ведь нередко аллергический насморк может иметь сходную клиническую картину с другими видами болезней:
- гранулематозом Вегенера,
- аденоидами,
- туберкулезом,
- состоянием иммунодефицита,
- медикаментозным насморком,
- присутствием в дыхательных путях инородного тела,
- развитием опухолей в носоглотке,
- возникновением полипов,
- первичной дискинезии ресничек,
- с аномалиями или пороками в носовой полости,
- хронической формой инфекционного насморка.
Также проявления у ребенка аллергического насморка часто становятся предвестниками развития конъюнктивита и бронхиальной астмы.
Для установления диагноза проводитсяряд процедур:
- анализ крови для установления уровня эозинофилов, лейкоцитов, тучных клеток, общего количества и специфичных антител IgE,
- инструментальная диагностика полости носа(риноскопия, эндоскопическое исследование, КТ — компьютерная томография, риноманометрия, акустическая ринометрия),
- аллергопробы,
- цитологический и гистологический анализ выделений из полости носа.
Определить правильный диагноз может только специалист. Обратиться за помощью необходимо к 2 врачам: аллергологу и лору.Аллерголог поможет распознать является ли причиной насморка и кашля у ребенка аллергия. Лор установит наличие или отсутствие патологии полости носа.
Медикаментозное лечение
Если выявлен аллергический ринит у подростка или ребенка, симптомы и время их проявления будут во многом определять лечение. К использованию медикаментов переходят в том случае, когда элиминация аллергенов не повлияла положительно на выраженность симптомов. Назначаемые препараты разделяются на несколько групп.
Местные глюкокортикоиды. Применяются интерназально, способствуют уменьшению зуда, чихания, ринореи, заложенности носа. Плюсы таких средств – удобство использования (всего 1 раз в день) и небольшой процент всасывания в кровь. К минусам можно отнести риск влияния на рост ребенка и возникновение побочных эффектов в 7-9% случаев. К этой группе относятся:
- Будесонид (с 6 лет),
- Мометазон (с 2 лет),
- Беклометазон (с 6 лет),
- Флутиказон (с 4 лет).
Лечение аллергического ринита у детей оптимально при использовании водных растворов, так как они более мягко воздействуют на слизистую носа.

Антигистаминные средства. Купируют либо уменьшают проявления зуда, чихания, ринореи. В настоящее время активно используются препараты второго и третьего поколения, так как они не преодолевают гематоэнцефалический барьер и не оказывают седативного эффекта. К ним относятся:
- Цетиризин (с 1 года),
- Лоратадин (с 2 лет),
- Фексофенадин (с 6 лет),
- Дезлоратадин (с 2 лет).
Существует также интраназальная форма антигистаминных средств. Детский и подростковый аллергический ринит лечится при помощи Азеластина (с 5 лет). Кромоны. Используются при лечении легкой стадии заболевания, выпускаются в форме спреев. Наиболее эффективным является профилактическое использование, до взаимодействия с аллергенами. Разрешены для применения с 2-месячного возраста. Кромоны представлены торговыми марками — Хай-кром, Интал, Налкром, КромоГексал.
Сосудосуживающие препараты. Назначаются при выраженном отеке слизистой, не более чем на неделю, так как могут вызвать развитие медикаментозного ринита. К данной группе относятся капли Нафазолин, Нафтизин и др.
Очищающие и увлажняющие препараты. Используются для орошения и промывания носа, благодаря чему он очищается от выделений, а слизистая увлажняется. Представлены средствами на основе морской воды: Аквамарис, Аквалор, Долфин и др. Возможно применение с рождения.
Кроме медикаментозного лечения, врачом может быть рекомендована аллергеноспецифическая иммунотерапия (введение увеличивающихся доз аллергенов) или хирургическое вмешательство (при некоторых структурных аномалиях).
Лечение народными средствами
Лечение различных форм аллергического ринита у детей можно проводить медикаментозными и народными средствами одновременно.

При легком течении болезни последние эффективны следующие средства:
- Сок сельдерея. Выжать сок из стеблей, употреблять трижды в день по 1 ч. л.
- Мятный настой. 1 ст. л. листьев мяты залить стаканом горячего молока, настоять полчаса. Пить трижды в день по четверти стакана.
- Травяной настой. Приготовить смесь из 4 ст. л. зверобоя, 1 ст. л. рылец кукурузы, 3 ст. л. корней одуванчика, 5 ст. л. тысячелистника и 4 ст. л. шиповника. Все ингредиенты залить стаканом кипятка, настоять в течение 12 часов. Вскипятить настой, снять с огня и выдержать в темном месте еще 6 часов. Процеженную жидкость пить, не разбавляя, трижды в день.
При выборе народных средств стоит проконсультироваться с врачом. Не все рецепты могут принести пользу. Например, при аллергии на пыльцу настой трав не подойдет. Самым безопасным средством является промывание носа водно-солевым раствором, но здесь важно правильно подобрать концентрацию, чтобы не обжечь слизистую малыша. На половину литра воды будет достаточно взять половину чайной ложки соли (для самых маленьких детей).
Профилактические меры и образ жизни
Так как лечить аллергический ринит у ребенка — задача не из простых, стоит особое внимание уделить предупреждающим мерам.

Профилактика данного заболевания подразделяется на следующие виды:
- Первичная. Проводится уже на этапе беременности и первых месяцев жизни детей, попадающих в группу риска. Из рациона будущей мамы должны быть исключены все возможные аллергенные продукты, необходимо устранить с первых месяцев беременности профессиональные вредности, воздействие табачного дыма (активное и пассивное курение). Нужно постараться как можно дольше кормить ребенка грудным молоком как минимум до 6 месяца жизни. Не вводить прикорм до 4 месяца, исключить цельное коровье молоко. Необходимо проводить элиминационные мероприятия.
- Вторичная. Проводится с сенсибилизированными детьми и призвана предотвратить манифестацию заболевания. Включает в себя наблюдение за окружающей средой и своевременное устранение аллергенных факторов, превентивную терапию антигистаминами, аллергенспецифическую иммунотерапию, профилактику ОРЗ и внедрение образовательных программ среди населения.
- Третичная. Проводится с детьми, имеющими диагноз аллергический ринит. Направлена на снижение частоты и длительности обострений, то есть на профилактику тяжелой степени заболевания. Включает в себя прием лекарственных средств и определенную организацию образа жизни ребенка, предполагающего исключение (элиминацию) аллергенов.
Элиминационные мероприятия зависят от типа аллергена:
- Пыльцевые аллергены. Для профилактики обострений в период цветения нужно закрывать окна и двери квартиры, транспорта, использовать очищающее и кондиционирующее оборудование. Организовывать прогулки в местах наименьшего скопления аллергенов: на стадионе, на площадках без лишней растительности. По возвращении домой принять душ и сменить одежду.
- Споры грибов плесени. Необходимо регулярно проводить уборку помещения, особенно тщательно обрабатывая увлажнители для воздуха, вытяжки. Использовать фунгициды, следить за тем, чтобы влажность воздуха была не меньше 50%.
- Домашние клещи и насекомые. Максимально устранить скопление пыли в помещении: убрать ковры, сменить мебель с тканевой обивкой на ту, которую можно будет регулярно мыть. Как можно чаще стирать одежду ребенка, постельное белье и мягкие игрушки, чистить подушки и матрасы. Заменить шторы на жалюзи.
- Шерсть и продукты жизнедеятельности животных. Отказаться от содержания домашних питомцев.
- Продукты питания. Придерживаться определенной диеты. Чаще всего аллергию вызывают молочные продукты, яйца, орехи и цитрусовые. Нужно также отказаться от продуктов, содержащих пищевые добавки (колбасы, газировки, чипсы и т. д.).
Главный вопрос – как понять, что у ребенка именно аллергический насморк. Для этого необходимо выявить симптомы и провести диагностику у аллерголога.Своевременно оказанное лечение позволит снизить риск повторных проявлений и возникновения осложнений.
Лариса Ильина,
Полезное видео о лечении аллергического насморка